Le Haut conseil de la famille, de l’enfance et de l’âge (HCFEA), chargé par le Premier ministre d’apporter une expertise prospective et transversale sur les questions liées à la famille et à l’enfance, vient de publier un rapport sur la souffrance psychique des enfants et les moyens dont nous disposons pour y remédier.
Ce travail s’inscrit dans un contexte particulièrement préoccupant, dans lequel on observe une aggravation des problèmes de santé mentale des jeunes, qui entraîne même une augmentation de la suicidalité. La situation est arrivée à un point d’urgence tel que des collectifs soignants ont multiplié les tribunes et les alertes.
Les trois dernières années, marquées par des politiques de lutte contre le Covid qui ont eu un impact sévère sur les jeunes, ont certes contribué à aggraver le problème. Mais celui-ci ne s’y limite pas, loin de là.
Une prise en charge qui n’est pas à la hauteur des enjeux
La santé mentale est une problématique de santé publique de première importance chez l’enfant, en France comme dans les pays occidentaux. Lorsqu’ils surviennent précocement, les troubles mentaux et la souffrance psychique impactent toute une vie : le développement de l’enfant, ses émotions, son rapport à lui-même, au langage et au corps, ses liens familiaux, amicaux, amoureux, sociaux, son parcours scolaire et son devenir professionnel sont bouleversés…
On s’attendrait dès lors à ce que tout soit fait pour y remédier. Or, le rapport du HCFEA met au contraire en évidence une impasse en termes de prises en charge. Il alerte en particulier sur le fait que, faute de soins adaptés, la consommation de médicaments psychotropes augmente de façon exponentielle, bien au-delà des cadres réglementaires et des consensus scientifiques internationaux.
Pourtant, en France comme dans la plupart des pays européens, les soins de première intention recommandés par les autorités de santé (Haute Autorité de Santé (HAS), Agence Nationale de Sécurité du Médicament (ANSM)) pour les troubles mentaux chez l’enfant ne sont pas pharmacologiques. Sont en effet prioritairement recommandées :
-
Les pratiques psychothérapeutiques : psychanalyse, pratiques psychodynamiques et cliniques, thérapies cognitives et comportementales, thérapies familiales et groupales…
-
Les pratiques éducatives,
-
Les pratiques de prévention et d’intervention sociale.
Pour certains cas seulement, un traitement médicamenteux peut être prescrit en deuxième intention, en soutien de l’accompagnement psychologique, éducatif et social de l’enfant et de sa famille. Et même alors, les consensus internationaux sont réservés et insistent sur l’importance de la surveillance et le rôle des agences de santé et de sécurité du médicament.
Ces réserves s’expliquent par la rareté d’études robustes sur l’efficacité des traitements médicamenteux chez l’enfant, par l’existence d’effets indésirables importants et par une balance bénéfice/risque souvent défavorable – ce qui conduit à un nombre limité d’Autorisations de mise sur le marché (AMM) pour les psychotropes en population pédiatrique. Lorsqu’un tel médicament est autorisé chez l’enfant, sa prescription est assortie de recommandations strictes.
Une hausse continue de la médication
Pour autant, et en contradiction flagrante avec ces exigences scientifiques et réglementaires, les données rapportées par le HCFEA, extraites d’études de l’ANSM (Agence nationale de sécurité du médicament) et du groupement d’intérêt scientifique EPI-PHARE spécialisé dans les études épidémiologiques des produits de santé, montrent une augmentation constante de la consommation de psychotropes chez l’enfant.
Pour la seule année 2021, la consommation chez l’enfant et l’adolescent a augmenté de :
-
7,5 % pour les antipsychotiques,
-
16 % pour les anxiolytiques,
-
23 % pour les antidépresseurs,
-
224 % pour les hypnotiques.
Plus largement, l’analyse de la consommation de 59 classes de médicaments psychotropes délivrés sur ordonnance en pharmacie chez les 0-19 ans pour l’ensemble des bénéficiaires du Régime Général montre que, pour chaque année entre 2018 et 2021, la consommation est supérieure à celle de l’année précédente et inférieure à celle l’année suivante. Ce qui suggère une augmentation continue de la consommation pour l’ensemble des médicaments.
Cette « surconsommation », qui est une « sur-médication », peut s’exprimer en termes de différence entre le nombre de délivrances observé et le nombre de délivrances attendu.
Cette augmentation concerne des dizaines de milliers d’enfants. Le nombre de délivrances de psychotropes en 2021 chez les 0-19 ans se chiffre en millions et il est aujourd’hui nettement plus élevé qu’en 2018, quelle que soit la sous-classe de médicament.
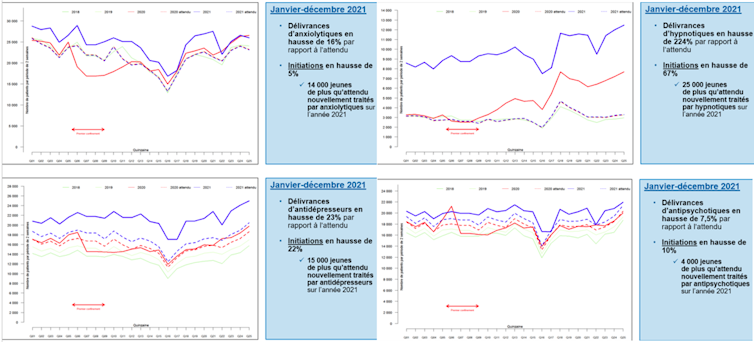
Ces niveaux d’augmentation sont sans commune mesure avec ceux observés au niveau de la population générale adulte. Ils sont 2 à 20 fois plus élevés, alors même que le nombre d’AMM en population pédiatrique est très limité pour les médicaments psychotropes. Cette observation suggère que les enfants sont plus exposés que les adultes à la souffrance psychique, mais surtout qu’ils sont exposés à une médication croissante, et en l’occurrence inadaptée.
Ces phénomènes sont aggravés par la crise Covid, mais ils lui sont antérieurs. En effet, l’analyse des bases de données de santé sur la période 2014-2021 montre déjà une augmentation continue :
-
+9,48 % pour les dopaminergiques,
-
+27,7 % pour les anticholinergiques,
-
+48,54 % pour les antipsychotiques,
-
+62,58 % pour les antidépresseurs,
-
+78,07 % pour les psychostimulants,
-
+155,48 % pour les hypnotiques et sédatifs.
Seule la consommation d’anxiolytiques a légèrement baissé (-3,46 %) sur la période. Dans les années 2000-2010, plusieurs travaux ont montré que cette dernière était particulièrement élevée en France, notamment en population pédiatrique. Des rapports et recommandations des autorités de santé demandèrent en conséquence une vigilance accrue quant à la prescription de ces molécules, en raison de leurs effets indésirables importants et de leur caractère addictogène. On peut penser que ces recommandations ont eu un effet sur la prescription, même si elle reste à un niveau élevé. Mais il est possible qu’une partie de ces prescriptions se soient reportées sur les hypnotiques, qui partagent avec eux plusieurs propriétés pharmacologiques, et dont la consommation a très fortement augmenté sur la même période.
Le constat est identique si l’on raisonne en termes de prévalence de la consommation de psychotropes chez les 0-20 ans entre 2010 et 2021 (la prévalence étant la fréquence de survenue d’un phénomène de santé dans une population pour une période donnée) :
-
De 2,01 % à 2,72 % pour les hypnotiques et les anxiolytiques, soit une augmentation d’environ 35 %,
-
De 0,28 % à 0,60 % pour les antipsychotiques, soit une augmentation d’environ 114 %,
-
De 0,23 % à 0,57 % pour les psychostimulants, soit une augmentation d’environ 148 %,
-
De 0,29 à 0,81 % pour les antidépresseurs et les normothymiques, soit une augmentation d’environ 179 %.
Les données Openmédic 2021 suggèrent que plus de 5 % de la population pédiatrique pourrait être concernée. Et dans la mesure où ces taux de consommation intègrent les données des 0-3 ans et des 3-6 ans, pour lesquels les prescriptions de psychotropes restent rares, la prévalence chez les 6-17 ans pourrait en fait être nettement plus élevée. Elle doit faire l’objet d’une attention et d’une mobilisation urgente des pouvoirs publics et des autorités de santé.
[Près de 80 000 lecteurs font confiance à la newsletter de The Conversation pour mieux comprendre les grands enjeux du monde. Abonnez-vous aujourd’hui]
Des prescriptions hors de toute validation scientifique
En effet, le rapport HCFEA insiste sur le non-respect des Autorisations de mise sur le marché et sur la transgression des recommandations des agences de santé et des consensus scientifiques. Déjà en 2009, une étude prospective montrait que 68 % des prescriptions de psychotropes réalisées dans un hôpital pédiatrique parisien étaient hors AMM. Ces prescriptions hors AMM touchaient 66 % des jeunes patients et concernaient essentiellement la prescription chez l’enfant de médicaments réservés à l’adulte.
À titre d’exemple, considérons le cas du méthylphénidate (Ritaline, Concerta…) que le rapport du HCFEA documente de façon approfondie. Entre 2010 et 2019, la prescription de ce psychostimulant chez l’enfant a augmenté de 116 %.
Cette augmentation de la consommation se double d’une transgression systématisée des AMM et des recommandations de prescription :
-
Prescriptions avant l’âge de 6 ans.
-
Durées de traitement longues, alors que les études et les agences de santé recommandent des prescriptions de court terme : 5,5 ans pour les enfants de 6 ans ayant débuté un traitement par méthylphénidate en 2011, et 7,1 ans pour les enfants de 6 ans hospitalisés avec un diagnostic de TDAH en 2011 – et des durées en augmentation entre 2011 et 2019. Les enfants les plus jeunes sont ceux pour lesquels les durées de prescription sont les plus longues.
-
Prescriptions hors diagnostic ou dans le cadre de diagnostics psychiatriques pour lesquels le médicament ne dispose pas d’AMM chez l’enfant.
-
Co-prescriptions d’autres psychotropes, souvent réservés à l’adulte et très éloignées de leur zone d’AMM. 22,8 % des enfants sous méthylphénidate en 2018 ont reçu au cours des 12 mois suivants au moins un autre psychotrope appartenant à diverses classes pharmacologiques : neuroleptiques (64,5 %), anxiolytiques (35,5 %), antidépresseurs (16,2 %), antiépileptiques (11 %), hypnotiques (4,8 %) et antiparkinsoniens (3 %). Les principales molécules prescrites sont la rispéridone (10,6 %) l’hydroxyzine (6 %), la cyamémazine (3,9 %), l’aripiprazole (2,7 %), la sertraline (1,4 %), l’acide valproique (1,1 %), et la fluoxétine (1 %). Parmi ces enfants, 63,5 % ont reçu deux traitements, 20,8 % ont reçu trois psychotropes, 8,5 % en ont reçu quatre et 6,9 % se sont vu prescrire au moins cinq psychotropes dans les 12 mois suivant la première prescription de méthylphénidate. Ces co-prescriptions ne font l’objet d’aucune étude ni validation scientifiques.
-
Non-respect des conditions réglementaires de prescription et de renouvellement par des médecins spécialistes ou des services spécialisés : les recommandations d’initiation obligatoire en milieu hospitalier en vigueur jusqu’en septembre 2021 n’étaient pas respectées dans près d’un quart des cas. De plus, le renouvellement annuel de la prescription de méthylphénidate doit se faire lors d’une consultation hospitalière visant, au-delà du traitement, le suivi de l’enfant et l’accompagnement des familles. Ceci n’a pas été respecté pour près d’un enfant sur deux en 2015, 2016 et 2017.
-
Substitution des pratiques psychothérapeutiques, éducatives et sociales par des pratiques médicamenteuses : les bases de données de santé montrent qu’entre 2011 et 2019, sur l’ensemble des services hospitaliers prescripteurs, 84,2 % à 87,1 % des enfants traités n’ont pas bénéficié d’un suivi médical par le service hospitalier ayant initié le traitement. De plus, alors que la consommation de méthylphénidate n’a cessé de croître entre 2010 et 2019 (+116 %), le nombre de visites dans les Centres Médico-Psycho-Pédagogiques des enfants recevant cette prescription a été divisé par quatre dans sur la même période.
-
Détermination scolaire de la prescription : les enfants et les adolescents français présentent 54 % de risques supplémentaires en moyenne de se voir prescrire un traitement psychostimulant s’ils sont nés en décembre que s’ils sont nés en janvier. De manière systématique entre 2010 et 2019, le nombre d’initiations augmente au fil des mois de l’année, pour retomber brutalement le mois de janvier de l’année suivante. Ceci suggère que la prescription n’est pas dirigée par une évaluation diagnostique rigoureuse, mais qu’elle résulte d’une interprétation erronée de l’immaturité psychologique plus importante des enfants plus jeunes, et de leurs capacités d’attention logiquement moindres.
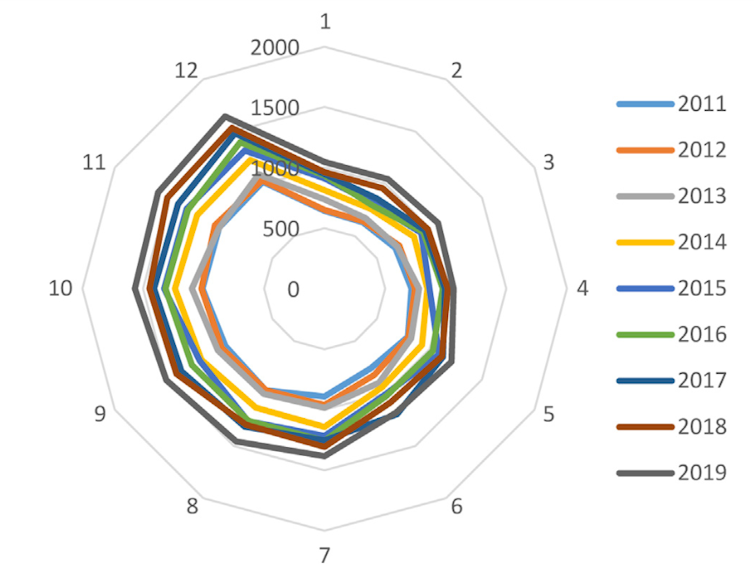
- Détermination sociale de la prescription : L’analyse des bases de données montre également l’impact des facteurs sociaux sur le risque de diagnostic d’hyperactivité et la médication. Ainsi, en 2019, 21,7 % des enfants recevant du méthylphénidate vivaient dans des familles bénéficiant de la CMU ou de la CMU-C, alors que, selon l’Insee, ces aides ne sont attribuées qu’à 7,8 % de la population française. Si l’on considère également les enfants consommateurs de méthylphénidate présentant un diagnostic de défavorisation sociale, le pourcentage d’enfants présentant des difficultés sociales parmi les consommateurs de méthylphénidate atteint 25,7 %.
Envisager un changement complet d’approche ?
Si l’on dispose encore de peu d’études solides sur l’efficacité des traitements pharmacologiques dans les troubles mentaux de l’enfant, il n’en va pas de même chez l’adulte. Ce qui manquait jusqu’à présent, ce n’était pas des données, mais des synthèses complètes et solides. Une récente publication dans World Psychiatry est venue y remédier.
Cette méga-analyse synthétise les résultats de 102 méta-analyses, rassemblant 3782 essais contrôlés randomisés et 650 514 patients – et concerne les évaluations d’efficacité des traitements pharmacologiques publiées entre 2014 et 2021 pour les onze principaux troubles mentaux.
Les résultats montrent que la différence des résultats entre les groupes traités et les groupes contrôles (placebo et traitements habituels) est très faible. C’est un résultat que l’on peut, au risque de l’euphémisation, considérer comme peu satisfaisant.
La représentation graphique du décalage des distributions en apporte une compréhension plus intuitive :
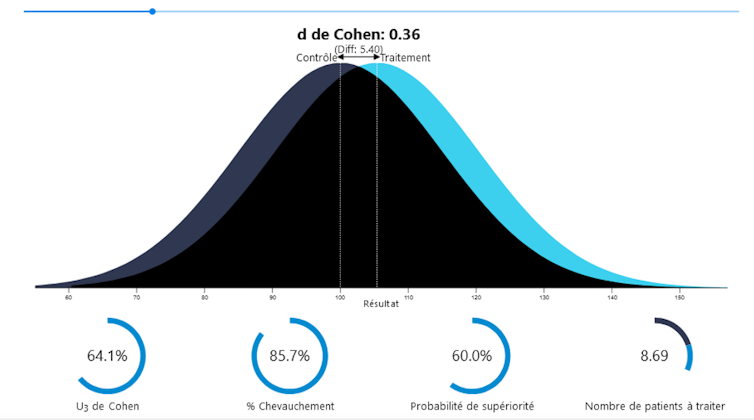
Pour les auteurs, ces résultats ne sont pas contingents. Investir davantage dans la même voie n’y changera rien : un plafond a été atteint dans l’efficacité des traitements pharmacologiques actuels. C’est la raison pour laquelle ils en appellent à un changement de paradigme dans la recherche en psychiatrie afin de pouvoir effectuer de nouveaux progrès.
Dans cette attente, il faut s’interroger sur la pertinence de laisser se poursuivre la lourde tendance à l’augmentation de la prescription des psychotropes chez l’enfant documentée ici, malgré une efficacité et une sûreté qui interrogent… D’autant que d’autres stratégies (psychothérapeutiques, éducatives, sociales), certes plus complexes, permettraient de mieux alléger leur souffrance psychique et d’en atténuer les conséquences si elles étaient véritablement mises en œuvre.
Une communication transparente s’impose sur la réalité de ce que peut vraiment faire un traitement pharmacologique. Leur surutilisation écarte souvent la possibilité de recourir à d’autres stratégies thérapeutiques, ce qui peut constituer une perte de chance inacceptable. Il est urgent d’aligner l’éthique, les données de la science, et la communication à destination des patients et du grand public dans ce domaine.![]()
Sébastien Ponnou, Psychanalyste, Maître de Conférences en Sciences de l'Education à l'Université de Rouen Normandie, Université de Rouen Normandie et Xavier Briffault, Chercheur en sciences sociales et épistémologie de la santé mentale au Centre de recherche médecine, sciences, santé, santé mentale, société (CERMES3), Centre national de la recherche scientifique (CNRS)
Cet article est republié à partir de The Conversation sous licence Creative Commons. Lire l’article original.


PRÉVENTION
Bilans infirmiers : le défi lancé par les infirmiers libéraux d’Occitanie
DÉONTOLOGIE
Comment gérer les liens d’intérêt entre les infirmiers et les industriels de la santé ?
SANTÉ AU TRAVAIL
Santé publique France se penche sur les TMS non déclarés
VIDEO
#SurLeVif - L'Homme Etoilé : "En soins palliatifs, on travaille avec la vie"